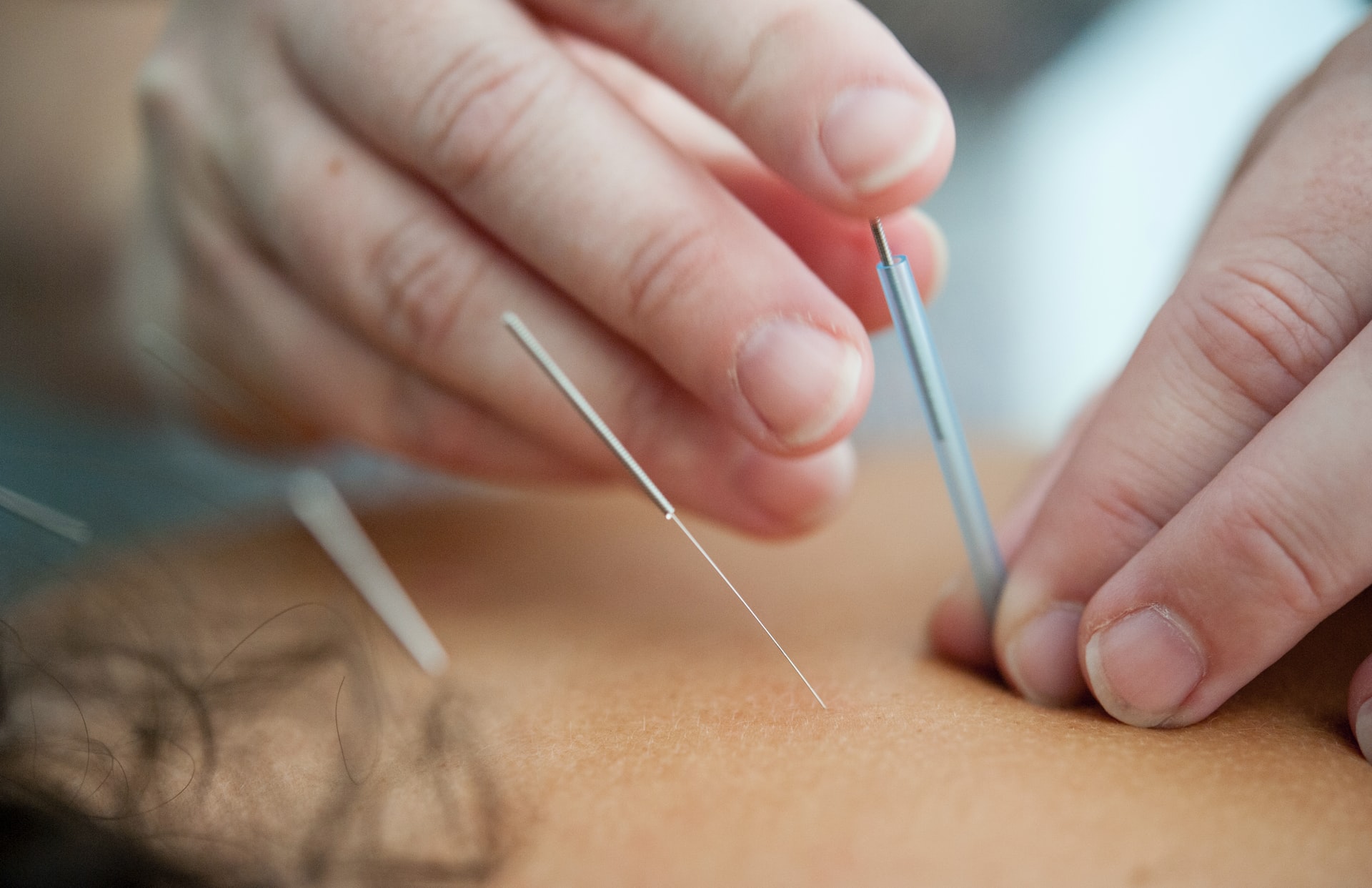
Suche igłowanie jest stosunkowo nową metodą leczenia praktykowana przez lekarzy i fizjoterapeutów na całym świecie. Jest często stosowana w leczeniu bólu aparatu ruchowego i przyciąga coraz większe zainteresowanie. Głównym celem suchego igłowania jest poprawa dysfunkcji mięśni wywołanej obecnością tak zwanych punktów spustowych (będą szczególnie omawiane później) oraz poprawą sprawności ruchowej. W poniższym artykule zostanie opisana krok po kroku procedura wykonania suchego igłowania w praktyce (w oparciu o dane naukowe). Może to być przydatne dla fizjoterapeutów prowadzących terapie igłowaniem oraz dla ludzi w trakcie lub przed zabiegiem.
Przygotowanie do procedury
Leczenie rozpoczyna się od ułożenia pacjenta w pozycji rozluźnionej, odpowiedniej do odsłonięcia leczonych mięśni. Pozycje mogą obejmować leżenie na plecach, leżenie na brzuchu lub na boku, a poduszki i podpórki mogą być używane w celu ułatwienia ułożenia pacjenta. Nie zaleca się wykonywania suchego igłowania w pozycji siedzącej ze względu na ryzyko omdlenia. Idealnie byłoby, gdyby lekarz był w stanie patrzeć na twarz pacjenta, aby otrzymywać regularne informacje zwrotne podczas interwencji, chociaż leczenie pacjenta w pozycji leżenia na brzuchu jest dopuszczalne. Według prac kilku autorów, rutynowa dezynfekcja widocznie czystej skóry przed wkłuciem nie jest konieczna. Jednak obecne standardy pielęgnacji w Stanach Zjednoczonych zalecają przygotowanie skóry poprzez przetarcie jej 70% alkoholem izopropylowym przed igłowaniem, a także użycie rękawiczek podczas zabiegu.
Identyfikacja punktu spustowego
Określone metody obrazowania (takie jak elastografia rezonansu magnetycznego) mogą pomóc w znalezieniu konkretnych lokalizacji mięśniowo-powięziowych punktów spustowych, ale ich dostępność i koszty obecnie uniemożliwiają powszechne stosowanie. Dlatego też systematyczne podejście do palpacji punktów spustowych jest niezbędne przed rozpoczęciem leczenia. Konieczne jest nie tylko wyczucie punktów spustowych w mięśniu z dysfunkcją, ale także w jego synergistach i antagonistach (wtórne punkty spustowe). Baldry sugeruje praktykom fizjoterapii, aby najpierw przeciągnąć prostopadle do mięśnia za pomocą palca. Nie zaleca się palpacji szczypcami lub innymi narzędziami. Ponadto, jeśli fizjoterapeuta nie wykonuje palpacji z wystarczającym naciskiem (około 4 kilogramy), bardzo trudno jest wywołać charakterystyczny „przeskok”, który potwierdza obecność punktu spustowego.
Jeśli zaburzenie jest powierzchowne, punkt spustowy powinien wyglądać jak napięty pas. Można to potwierdzić „zatrzaskując” punkt spustowy, podobnie jak szarpie się strunę skrzypiec. Miejscowa reakcja na skurcz, która często powoduje towarzyszący ból rzutowany, potwierdzi obecność punktu spustowego. Obie odpowiedzi nie są jednak konieczne, ponieważ każda z nich jest wystarczająca do postawienia diagnozy.
Techniki suchego igłowania
Techniki suchego igłowania można podzielić na powierzchowne i głębokie. Technika powierzchownego suchego igłowania polega na wprowadzeniu igły na głębokość od 3 do 4 mm. w miejscu bezpośrednio nad punktem spustowym. Istnieje również wiele innych powierzchownych technik igłowania.
Po przebiciu igły przez skórę i wkłucia do mięśnia, techniki są różne: fizjoterapeuta może wykonywać powolny, stały, nakłuwający lub tłokowy ruch do i z mięśnia (określany jako dynamiczne igłowanie); może pozostawić igłę w jednym położeniu (określane jako igłowanie statyczne) lub może obracać igłę w celu wyciągnięcia powięzi lub tkanek miękkich.
Baldry (2005) zaleca wprowadzenie igły do akupunktury do tkanek leżących nad każdym punktem spustowym na głębokość od 5 do 10 mm. na 30 sekund. Ponieważ igła niekoniecznie dociera do punktu spustowego, nie oczekuje się lokalnych reakcji skurczowych. Niemniej jednak pacjent często odczuwa natychmiastowy spadek wrażliwości po zabiegu igłowania. Jeśli pozostanie jakikolwiek ból, igłę należy ponownie wprowadzić na kolejne 2–3 minuty. Baldry proponuje stosowanie powierzchownego suchego igłowania zamiast głębokiego suchego igłowania, ponieważ procedura ta jest bardzo łatwa do przeprowadzenia i w przeciwieństwie do igłowania głębokiego jest to zabieg bezbolesny. Istnieje minimalne ryzyko uszkodzenia nerwów, naczyń krwionośnych i innych struktur; i po leczeniu rzadko występuje bolesność.
Inna technika powierzchownego igłowania została opracowana w 1996 roku w Chinach. Początkowo igłowanie podskórne Fu, zwane również „pływającym igłowaniem”, zostało opracowane w celu leczenia różnych problemów bólowych bez uwzględnienia punktów spustowych, takich jak przewlekły ból krzyża, fibromialgia, choroba zwyrodnieniowa stawów, przewlekły ból miednicy, ból po opryszczce, ból neuropatyczny i złożony regionalny zespół bólowy. W niedawnej pracy Fu i współautorzy w sowich badaniach zastosowali technikę igłowania do punktów spustowych i zbadali, czy kierunek igły ma znaczenie w tym leczeniu. Igła była skierowana w poprzek włókien mięśniowych lub wzdłuż włókien mięśniowych w kierunku punktów. Autorzy doszli do wniosku, że suche igłowanie Fu miało natychmiastowy wpływ na inaktywację punktów spustowych w szyi, niezależnie od kierunku igły.
Igła do igłowania Fu składa się z trzech części: 31 mm. igła ze skośną końcówką o średnicy 1 mm., miękką rurką podobną do cewnika dożylnego i nasadką. Igła jest skierowana w bolesne miejsce nad punktem spustowym pod kątem 20–30 stopni do skóry, ale nie wnika w tkankę mięśniową. Technika działa wyłącznie w warstwach podskórnych. Igła jest przesuwana równolegle do powierzchni skóry, aż miękka rurka również znajdzie się pod skórą. W tym czasie igła jest poruszana płynnie i rytmicznie z boku na bok przez co najmniej dwie minuty, po czym igła jest wyjmowana z miękkiej rurki, która pozostaje na miejscu. Pacjenci wracają do domu z miękką rurką nadal umieszczoną pod skórą. Miękka rurka może poruszać się nieznacznie pod skórą z powodu ruchów pacjenta i uważa się, że nadal stymuluje podskórną tkankę łączną, gdy jest na miejscu. Miękka rurka jest trzymana pod skórą przez kilka godzin w przypadku ostrych urazów i co najmniej 24 godziny w przypadku chronicznych dolegliwości bólowych, po czym jest usuwana.
 Ashwagandha wysokiej jakości od Apollo Hegemony – skutecznie redukuje poziom stresu – KUP TUTAJ
Ashwagandha wysokiej jakości od Apollo Hegemony – skutecznie redukuje poziom stresu – KUP TUTAJ
W głębokim igłowaniu suchym igły są wprowadzane głęboko w tkanki bezpośrednio w kierunku punktów spustowych, aby do nich dotrzeć. Metoda ta jest powszechnie stosowana w schematach leczenia składających się zazwyczaj z serii trzech lub więcej zabiegów, podawanych raz w tygodniu. Chociaż Dunning i współautorzy twierdzą, że igły (jedna lub więcej) są pozostawione in situ na okres od 10 do 30 minut, praktyka suchego igłowania jest wykonywana przez lekarzy jest zwykle „szybko wkręcana i szybko usuwana”, często opisywana jako „tłokowa” i zwykle nie obejmuje zatrzymywania igły. Większość badań nie określa kąta wprowadzenia igły, ale konwencjonalna technika igłowani zwykle obejmuje prostopadłą penetrację skóra.
Prawdopodobnie najbardziej rozbudowaną metodą igłowania stosowaną w terapii punktów spustowych jest metoda opisana przez Honga: czyli metoda „fast in, fast out” w zakresie igłowania punktów spustowych. Technika ta polega na wprowadzeniu igły do punktu spustowego, aż do uzyskania pierwszej miejscowej odpowiedzi skurczowej. Miejscową reakcję skurczową definiuje się jako krótkie i nagłe skurczenie napiętego paska punktu spustowego z wprowadzeniem igły, co sugeruje się, że jest to odruch rdzenia kręgowego związany z wrażliwością dysfunkcyjnych płytek ruchowych. Po uzyskaniu pierwszej lokalnej odpowiedzi na skurcz igłę przesuwa się w górę i w dół, bez rotacji, aby uzyskać bardziej lokalne odpowiedzi na drgania. Hong wykazał, że gdy penetracja punktu spustowego igłą wywoływała miejscowe reakcje skurczowe, było znacznie bardziej prawdopodobne, że spowodowała późniejszą ulgę w bólu niż penetracja igłą, która nie wywołała miejscowych odpowiedzi skurczowych niezależnie od wprowadzenia lub braku jakiejkolwiek substancji. Jednak liczba miejscowych odpowiedzi skurczowych potrzebnych do uzyskania pozytywnego wyniku zawsze było przedmiotem dyskusji. W ostatnim czasie nie stwierdzono klinicznych różnic w poprawie natężenia bólu w zależności od liczby miejscowych odpowiedzi skurczowych (jedna, dwie, trzy lub sześć) wywołanych podczas aplikacji suchego igłowania w mięśniu czworobocznym górnym u osób z mechanicznym bólem szyi. Rozbieżności w opublikowanych badaniach skłaniają niektórych autorów do kwestionowania potrzeby wywoływania miejscowych odpowiedzi skurczowych podczas stosowania terapii igłowej.
Należy zauważyć, że grubość i długość igieł są różne. W przypadku większości mięśni odpowiednia jest igła 0,30 x 50 mm. 0.30 odpowiada grubości lub średnicy igły, a 50 odpowiada długości. Igły 0,30 x 60 mm, są często używane w przypadku mięśnia czworogłowego lędźwi, a 0,30 x 75 mm. w przypadku mięśnia lędźwiowego lub innych mięśni o podobnej głębokości. Igły o mniejszej średnicy są używane do mniejszych tkanek, w tym 0,20 x 25 mm. do przedramienia, 0,1414 x 25 mm do twarzy / głowy i 0.12 x 25 mm. do dłoni lub stóp.
Praktycy często pytają, ile mięśni należy leczyć podczas jednej sesji. Zależy to w dużym stopniu od historii pacjenta, umiejscowienia bólu, zastrzeżeń podczas igłowania i przewlekłości objawów. Na przykład, jeśli pacjent zgadza się na leczenie, ale wykazuje wyraźne obawy, wtedy leczenie 1-2 mięśni w pierwszej sesji może być właściwe. Gdy zastrzeżenia pacjentów zaczną się zmniejszać, wówczas właściwe może być leczenie 3-4 mięśni lub więcej. W zależności od doświadczenia praktyka, mięśnie będą reagowały inaczej na suche igłowanie. Na przykład mięsień brzuchaty łydki często staje się przykurczony i dysfunkcyjny u młodych sportowców. Uzyskanie więcej niż jednej lub dwóch odpowiedzi skurczowych tego mięśnia niewątpliwie spowoduje nadmierną bolesność po igłowaniu; stąd ten mięsień jest często jedynym mięśniem w trakcie sesji. Inne mięśnie, takie jak mięśnie stożka rotatorów lub górnego mięśnia czworobocznego, mają tendencję do wywoływania mniejszego bólu po igłowaniu, a więc można ich leczyć podczas tej samej sesji. Rzadko kiedy fizjoterapeuta igłuje więcej niż 4-5 mięśni w jednej sesji.
Niezależnie od zastosowanej techniki, intensywność leczenia musi być dostosowana do tolerancji pacjenta i jego aktualnego stanu klinicznego.
Postępowanie po zabiegu
APTA zaleca, aby pytać pacjentów o obecność bolesności po zastosowaniu suchego igłowania, bólem po igłowaniu. Ból po igłowaniu jest prawdopodobnie najczęstszym drobnym efektem niepożądanym i może wiązać się z możliwą niechęcią do dalszej terapii igłowej przez niezadowolenie pacjenta i zmniejszenie przestrzegania zaleceń terapeutycznych. Przypuszcza się, że bolesność po igłowaniu jest konsekwencją uszkodzenia nerwowo-mięśniowego. generowane przez seryjne wkłucia igieł w mięśnie.
Po wyjęciu igły tkankę należy uciskać przez 5–10 sekund lub przez 30–60 sekund za pomocą wacika, jeśli występuje krwawienie; pomoże to zapewnić odpowiednią hemostazę.
Lekarze stosują kilka metod leczenia po zastosowaniu suchego igłowania w celu zmniejszenia bólu wywołanego igłowaniem. Na przykład edukacja posturalna, modyfikacja aktywności fizycznej, rozciąganie, ćwiczenia terapeutyczne lub przywrócenie wzorców ruchowych po suchym igłowaniu można uznać za integralną część leczenia.
W praktyce klinicznej powszechnie obserwuje się, że większości pacjentom ból po igłowaniu przechodzi w okresie pomiędzy 48 a 72 godzinami po interwencji leczniczej. Ta obserwacja kliniczna została potwierdzona w ostatnich badaniach oceniających skutki niektórych technik używanych po igłowaniu, np. aplikowanie sprayu chłodzącego i rozciąganie, ucisk niedokrwienny ćwiczenia ekscentryczne z umiarkowanym obciążeniem. Wszystkie te badania wykazały, że interwencje były skuteczne w zmniejszaniu bólu wywołanego po igłowaniu 12 godzin po przeprowadzeniu zabiegu, ale po 48 i 72 godzinach wszyscy pacjenci zregenerowali się po igłowaniu.
 Kanna do Apollo’s Hegemony – roślina naśladująca działanie SSRI (poprawa nastroju) – KUP TUTAJ
Kanna do Apollo’s Hegemony – roślina naśladująca działanie SSRI (poprawa nastroju) – KUP TUTAJ
Skutki uboczne suchego igłowania
Lekarze muszą postępować zgodnie z wytycznymi dotyczącymi bezpiecznej praktyki suchego igłowania. Niezależnie od typu terapii igłowej stosowanej w leczeniu, igłę należy traktować jako przedłużenie palca lekarza; dlatego lekarz powinien prawidłowo zidentyfikować obszar punktu spustowego przed wprowadzeniem końcówki igły. Ważne jest, aby wziąć pod uwagę, że prawidłowe stosowanie terapii igłowej wymaga głębokiej wiedzy na temat anatomii człowieka i stanu klinicznego pacjenta, aby zminimalizować zdarzenia niepożądane. W rzeczywistości dostęp do mięśni znajdujących się głęboko lub w pobliżu struktur nerwowo-naczyniowych można uzyskać za pomocą wskazówek ultrasonograficznych podczas interwencji igłowej. Chociaż ryzyko efektów niepożądanych jest niewielkie, gdy doświadczony klinicysta stosuje terapie igłowe, np. akupunkturę lub suche igłowanie, w leczeniu bólu mięśniowo-powięziowego; przypadki istotnych zdarzeń niepożądanych, w tym odma opłucnowa, nakłucia żołądka, tamponady serca, krwiak nadtwardówkowy, hemiplegia, lub infekcja zostały udokumentowane.
Bibliografia
- Australian Society of Acupuncture Physiotherapists (ASAP). Guidelines for Safe Acupuncture and Dry Needling Practice. Wellington: Australian Society of Acupuncture Physiotherapists (ASAP); 2014.
- American Physical Therapy Association (APTA). Description of Dry Needling in Clinical Practice: An Educational Resource Paper. Virginia: APTA Public Policy P, and Professional Affairs Unit; 2013.
- APTA Department of Practice and APTA State Government Affairs. Physical Therapists & The Importance of Dry Needling: An Educational Resource Paper. The American Physical Therapy Association. 2012.
- Fu Z-H, Wang J-H, Sun J-H, Chen X-Y, Xu J-G. Fu’s subcutaneous needling: Possible clinical evidence of the subcutaneous connective tissue in acupuncture. J Altern Complement Med (In press)
- Fu Z-H, Xu J-G. A brief introduction to Fu’s subcutaneous needling. Pain Clinical Updates 2005;17(3):343-348.
- Baldry P. Superficial dry needling at myofascial trig- ger point sites. J Musculoskelet Pain 1995;3:117–26
- Fu ZH, Chen XY, Lu LJ, Lin J, Xu JG. Immediate effect of Fu’s subcutaneous needling for low back pain. Chin Med J (Engl) 2006;119(11):953-956
- Macdonald AJ, Macrae KD, Master BR, et al. Superfi cial acupuncture in the relief of chronic low back pain. Ann Roy Coll Surg. 1983;65:44-46.51.
- Itoh K, Katsumi Y, Kitakoji H. Trigger point acupuncture treatment of chronic low back pain in elderly patients – a blinded RCT. Acupunct Med. 2004;22:170-177.49.
- Unverzagt C, Berglund K, Thomas JJ. DRY NEEDLING FOR MYOFASCIAL TRIGGER POINT PAIN: A CLINICAL COMMENTARY. Int J Sports Phys Ther. 2015;10(3):402-418.
- Zhou S, Huang LP, Liu J, et al. Bilateral effects of 6 weeks’ unilateral acupuncture and electroacupuncture on ankle dorsiflexors muscle strength: a pilot study. Arch Phys Med Rehabil 2012;93:50–5.
- Perreault T, Dunning J, Butts R. The local twitch response during trigger point dry needling: is it necessary for successful outcomes?. J Bodyw Mov Ther. 2017;21:940–947
- Fernández-Carnero J, Gilarranz-de-Frutos L, Leon-Hernandez JV, et al. Effectiveness of different deep dry needling dosages in the treatment of patients with cervical myofascial pain: a pilot RCT. Am J Phys Med Rehabil. 2017;96:726–733.
- Hong C. Lidocaine injection versus dry needling to myofascial trigger point. The importance of the local twitch response. Am J Phys Med Rehabil. 1994;73:256–263.
- Cannon WB, Rosenblueth A. The supersensitivity of denervated structures: a law of denervation. New York, NY: MacMillan; 1949
- Kim DC, Glenzer S, Johnson A, Nimityongskul P. Deep infection following dry needling in a young athlete: an underreported complication of an increasingly prevalent modality: A case report. J Bone Joint Surg. 2018;8:e73
- Ji GY, Oh CH, Choi WS, Lee JB. Three cases of hemiplegia after cervical paraspinal muscle needling. Spine J. 2015;15:9–13.
- Lee JH, Lee H, Jo DJ. An acute cervical epidural hematoma as a complication of dry needling. 2011;36:E891–E893.
- Chun KJ, Lee SG, Son BS. Kim Do H Life-threatening cardiac tamponade: a rare complication of acupuncture. J Cardiothorac Surg. 2014;9:61
- Lee SW, Ahn JY, Choi WJ, et al. A needle penetrating the stomach cavity after acupuncture. Clin Endosc. 2014;47:258– 261.
- Hampton DA, Kaneko RT, Simeon E, Moren A, Rowell S, Watters JM. Acupuncture related pneumothorax. Med Acupunct. 2014;26:241–245.
- Chiang CY, Chang CT, Chu H, Yang L. Peripheral afferent pathway for acupuncture analgesia. Scientia Sinica 1973;16:210–7
- Itoh K, Katsumi Y, Kitakoji H. Trigger point acu- puncture treatment of chronic low back pain in el- derly patients–a blinded RCT. Acupunct Med 2004; 22:170–7
- Baldry P. Acupuncture, trigger points and musculoskeletal pain. third ed. Churchill Livingstone; 2005.Cagnie B, Barbe T, De Ridder E, et al. The influence of dry needling of the trapezius muscle on muscle blood flow and oxy- genation. J Manipulative Physiol Ther. 2012;35(9):685–91.







 Kurkumina z piperyną od Apollo’s Hegemony – działanie przeciwzapalne łagodzące dolegliwości bólowe – KUP TUTAJ
Kurkumina z piperyną od Apollo’s Hegemony – działanie przeciwzapalne łagodzące dolegliwości bólowe – KUP TUTAJ





