Stosowany model żywienia wraz z wybranymi elementami stylu życia z pewnością wpływają na gęstość mineralną kości. W zależności od etapu rozwoju czynniki te predysponują do kształtowania szczytowej masy kostnej, a po około 30 roku życia do jej utrzymania na odpowiednim poziomie. Od najmłodszych lat poprzez właściwe działania, możemy wpłynąć na zdrowie naszych kości. W artykule skupiono się na omówieniu oddziaływania wybranych modeli żywienia i stylu życia na parametry kostne.
Jakie czynniki wpływają na gęstość mineralną kości?
Gęstość mineralna kości (BMD) i stan markerów kostnych są zależne od wielu czynników takich jak: skład ciała, poziom aktywności fizycznej, status hormonalny i zbilansowanie diety.
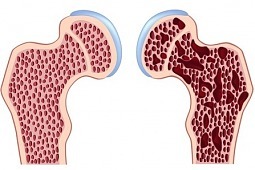
Najbardziej rozpowszechnioną chorobą układu kostnego jest osteoporoza, inaczej zrzeszotnienie kości. Podobnie jak choroby układu sercowo naczyniowego, należy do istotnych problemów zdrowia publicznego w krajach rozwiniętych. Wymieniona układowa choroba szkieletu, charakteryzuje niska gęstość mineralna kości, co skutkuje obniżeniem jakości tkanki kostnej. Taki stan rzeczy jest głównie konsekwencją niekorzystnych zmian w stylu życia, w tym także w sposobie żywienia. Wpływ na ryzyko pojawienia się choroby mają głównie predyspozycje genetyczne i czynniki związane ze stylem życia – w tym sposób odżywiania i aktywność fizyczna, a także używki. Niewłaściwa dieta zwiększa ryzyko rozwoju osteoporozy. Czynnikami ryzyka są także wiek, płeć, rasa, zbyt wczesna lub zbyt późna menopauza, niedobór hormonów płciowych i niski wskaźnik masy ciała (BMI, body mass index). W chwili rozpoznania osteoporozy, czyli najczęściej podczas pierwszego złamania, głównym sposobem leczenia jest farmakoterapia, a stosowana dieta jest jej uzupełnieniem. Jednakże dużą rolę odgrywa prewencja, co może w dużym stopniu decydować o pojawieniu się schorzenia. Do modyfikowalnych czynników należy palenie papierosów, picie alkoholu oraz nadmierne spożycie kawy. Wśród czynników związanych z dietą należy skupić się przede wszystkim na odpowiedniej podaży wapnia i jego prawidłowego stosunku do fosforu oraz unikanie składników, które mogą obniżać przyswajalność i biodostępność tego pierwiastka. Ponadto ważna jest podaż witaminy D i białka, a także prawidłowe spożycie magnezu, potasu, cynku, miedzi, manganu, krzemu i witamin B6, K, A i C. Warto podkreślić, iż żywienie w niezbyt znaczącym stopniu wpływa na wytrzymałość już ukształtowanej tkanki kostnej dorosłego człowieka. Jednakże ma decydujący wpływ na jakość i ilość masy kostnej w okresie jej intensywnej budowy – w dzieciństwie, okresie dojrzewania i wczesnej adolescencji.
Dieta wspierająca gęstość mineralną kości
Wpływ prawidłowo skomponowanej diety na gęstość mineralną kości opisano w metaanalizie 31 badań, opublikowanej w 2018 roku w czasopiśmie Nutrients. Publikacja oceniała korelacje pomiędzy stosowanymi modelami żywienia, a gęstością mineralną kości (BMD) i ryzykiem złamań. Analizowano wpływ „zdrowej” diety, charakteryzującej się niskim spożyciem czerwonego mięsa i jego przetworów, produktów wysokoprzetworzonych, a bogatej w warzywa, owoce, produkty pełnoziarniste, rośliny strączkowe, orzechy, ryby, niskotłuszczowe produkty mleczne na wymienione czynniki. Zestawiono ten model żywienia z dietą „zachodnią”, która opierała się o przeciwstawne zasady. Analiza przedstawiła pozytywny wpływ diety uwzględniającej zalecenia zdrowego żywienia na BMD i zmniejszenie ryzyka złamań. Natomiast wykazano odwrotną korelację pomiędzy dietą określaną jako zachodnią, a badanymi czynnikami.
W innej metaanalizie z 2018 roku badaniu poddano osoby przestrzegające zaleceń diety śródziemnomorskiej (MD) i ryzykiem złamań kości szyki biodrowej oraz gęstości mineralnej kości (BMD). Udowodniono, że stosowanie tego modelu diety pozwala na zmniejszenie o 21% ryzyka złamań i wykazano pozytywny wpływ na BMD kręgosłupa i biodra.
W związku z licznymi publikacjami, możemy jednoznacznie stwierdzić, iż żywienie odgrywa ogromną rolę w profilaktyce i dbaniu o zdrowe kości. Jednakże z różnych względów nie u wszystkich pacjentów możliwe jest wystarczające pokrycie dziennego zapotrzebowania na niezbędne witaminy i minerały. W takich wypadkach należy rozważyć odpowiednią suplementację, aby zapobiec utracie masy kostnej. Do oceny komplementarnego wpływu różnych modeli żywienia na BMD potrzebne są dalsze badania, dotyczące częstości występowania złamań/osteoporozy u wybranych populacji stosujących różne modele żywienia.
Rola poszczególnych czynników żywieniowych w metabolizmie kości
Wapń pełni przede wszystkim funkcje budulcową kości i zębów, a także wpływa m.in. na prawidłowe funkcjonowanie mięśni, które mają strategiczny wpływ na funkcjonowanie całego układu kostno-stawowego. Właściwe spożycie wapnia z dietą wpływa na prawidłowy wzrost szkieletu, ale także decyduje o jego stratach (wydalanie z moczem, kałem czy potem). Dostarczenie niezbędnej ilości wapnia w celu osiągnięcia szczytowej masy kostnej jest najważniejsze w wieku dorastania. W późniejszych latach życia odpowiednia podaż tego pierwiastka nie zwiększa już całkowitej masy kostnej, jednakże hamuje postępujące z wiekiem tempo jej utraty.
-
Fosfor
Fosfor wchodzi w skład tkanki kostnej i stanowi jeden z głównych jej składników.
Proporcja wapnia do fosforu w diecie może mieć większe znaczenie, niż sama ilość dostarczonego fosforu. Właściwa proporcja to 1,5 : 1 lub 1 : 1, którą można uzyskać przy diecie opartej w większości na produktach nieprzetworzonych. Zbyt duże spożycie fosforu może doprowadzić do zwiększonej utraty masy kostnej, zwłaszcza przy małej podaży wapnia. Sytuacja ta może wpływać niekorzystnie na hormony odpowiadające za gospodarkę wapniową i hamować wchłanianie wapnia z przewodu pokarmowego. Bogate źródła fosforu w diecie to: mięso, drób, ryby, jaja, produkty mleczne, orzechy, płatki. Dodatkowo jest on stosowany jako dodatek do żywności (przetwory mięsne, konserwy, koncentraty spożywcze, zupy w proszku, gotowe dania mrożone, produkty typu fast food).
Magnez ma znaczenie dla prawidłowej pracy mięśni, a także odgrywa on rolę w utrzymaniu równowagi mineralnej kości. Dodatkowo wpływa na aktywność szeregu enzymów, które uczestniczą w przebudowie kości. Niedobór magnezu może być ważnym czynnikiem ryzyka wystąpienia osteoporozy u kobiet w wieku pomenopauzalnym. Pierwiastek ten obecny jest w produktach roślinnych i zwierzęcych, takich jak kasze, naturalny ryż, pieczywo z pełnego ziarna, kakao, gorzka czekolada, groch, fasola, ziemniaki, orzechy, płatki kukurydziane, płatki zbożowe, sery podpuszczkowe, ryby.
Pierwiastki te wchodzą w skład enzymów, które biorą udział w powstawaniu składników tkanki kostnej.
Witamina D zwiększa wchłanianie wapnia z przewodu pokarmowego oraz zmniejsza utratę masy kostnej. Wpływa korzystnie na gospodarkę wapniowo-fosforanową i mineralizację kości. Ponadto zmniejsza ryzyko wystąpienia złamania kości na skutek kontuzji, gdyż wspomaga pracę mięśni,. Jej niedobór u osób młodych utrudnia osiągnięcie możliwie najwyższej genetycznie uwarunkowanej szczytowej masy kostnej. Witamina D przede wszystkim syntetyzowana jest w skórze pod wpływem promieniowania słonecznego, w żywności występuje w minimalnych ilościach. Najbardziej bogate w nią są tłuszcze rybie i tran. Ze względu na niskie spożycie ryb morskich i stosunkowo rzadkie przebywanie na słońcu, zaleca się stałą suplementację.
Witamina C ma znaczenie w procesach regeneracji tkanek i wpływa na syntezę kolagenu. Największe jej ilości są w natce pietruszki, czerwonej papryce, jarmużu, chrzanie, cytrusach, owocach jagodowych i egzotycznych (owoc róży, czarna porzeczka, acerola).
Witamina C w proszku z dodatkiem bioflawonoidów
Witamina K wpływa korzystnie na procesy kościotwórcze i zmniejsza wydalanie wapnia z moczem. Dodatkowo odgrywa dużą rolę w procesie tworzenia osteokalcyny (głównego białka macierzy kostnej), co może mieć korzystny wpływ na proces tworzenia tkanki kostnej. Niedobory witaminy K mogą wpływać na zwiększenie łamliwości kości. Jej źródłem są zielone liście i warzywa, takie jak sałata, kapusta włoska, szpinak, brokuł, brukselka, natka pietruszki.
-
Białko
Białko przyjmowane z pożywieniem poprzez udział w syntezie kolagenu i innych białek macierzy kostnej wpływa w istotny sposób na jakość kości.
Niedostateczne spożycie białka niekorzystnie oddziałuje na powstawanie kolagenu, powodując znaczne obniżenie gęstości mineralnej kości i osłabienie siły mięśni, co zwiększa ryzyko urazów. Zbyt duża podaż białka w diecie (zwłaszcza białka zwierzęcego, bogatego w aminokwasy siarkowe) również nie jest korzystna. W tej sytuacji dochodzi do zwiększonego wydalania wapnia z moczem, co wpływa na obniżenie gęstości mineralnej kości.
Izolat białka serwatkowego (WPI) od Testosterone.pl
Tematy dyskusyjne
-
Izoflawony sojowe
Izoflawony to grupa związków należących do fitoestrogenów, mających działanie zbliżone do ludzkich estrogenów. Dyskusyjnym tematem jest wpływ izoflawonów sojowych na BMD. Ze względu na wysoką zawartość fitoestrogenów rozważne są jako produkty żywnościowe potencjalnie wykazujące działanie ochronne na kości, szczególnie u kobiet w wieku okołomenopauzalnym. Wymienione związki przyczyniają się bowiem do hamowania działania osteoklastów i pobudzają działanie osteoblastów, tym samym zmniejszając pomenopauzalną resorpcję kości. Jednakże badania dotyczące wpływu spożywania izoflawonów sojowych na gęstość kośćca nie są jednoznaczne, a korzystny wpływ obserwowany jest głównie u kobiet z niedoborem estrogenu. W metaanalizie wykazano, że przyjmowanie izoflawonów sojowych spowalnia proces utraty masy kostnej kręgosłupa u kobiet w wieku okołomenopauzalnym. Szczególnie widoczny efekt zaobserwowano przy dziennej podaży wynoszącej > 90 mg, a efekty stosowania izoflawonów sojowych widoczne były po 6 miesiącach terapii. W związku z tym izoflawony mogą być stosowane profilaktycznie jako metoda ograniczenia utraty masy kostnej u kobiet w wieku pomenopauzalnym.
-
Produkty mleczne
Wokół zagadnienia konsumpcji mleka, czy ogólnie produktów mlecznych od lat krąży wiele nieporozumień. Oczywiście mleko nie jest niezbędne, gdyż da się zbilansować zdrową dietę dla kości bez produktów mlecznych, jednakże szkodliwość mleka w tym aspekcie jest mitem. Często cytowane są badania szwedzkie, z których wynika, iż wysokie spożycie mleka wiąże się z większym ryzykiem złamań. Jednakże w Szwecji mleko przez długi czas było fortyfikowane w witaminę A, a jej wysokie spożycie wiąże się z wyższym ryzykiem złamań. Obecne dane wskazują, iż umiarkowane spożycie mleka zmniejsza ryzyko osteoporozy, szczególnie jeśli jest spożywane w dzieciństwie. W jednym z badań wskazano, iż u starszych mężczyzn każda szklanka mleka wiąże się z mniejszym ryzykiem złamania biodra o 9%. Spożycie produktów mlecznych wpływa więc korzystnie na gęstość mineralną kości, w związku z tym iż nabiał jest najlepszym źródłem wapnia.
-
Kofeina
Do substancji negatywnie wpływających na zdrowie kości, często zaliczana jest kofeina. Jednakże należy wziąć pod uwagę, iż efekt ten występuje tylko w przypadku jej nadmiernego spożycia. Kofeina działa hamująco na proces różnicowania komórek kościotwórczych, syntezę macierzy organicznej, mineralizację kości oraz indukuje apoptozę osteoblastów. Niekorzystne działanie kofeiny na tkankę kostną uzasadniane jest jej wpływem na metabolizm wapnia, gdyż zwiększa jego wydalanie z moczem. Natomiast dochodzi do tego tylko w pierwszych godzinach po jej wypiciu (1–3 godz.), a efekt ten nie utrzymuje się przez długi czas. To przejściowe zwiększenie wydalania wapnia nie wydaje się mieć więc większego znaczenia w utrzymaniu odpowiedniego stężenia tego pierwiastka w organizmie człowieka. Jednakże u osób w podeszłym wieku, czy będących na ściślej diecie roślinnej, które dostarczają z dietą małych ilości wapnia, może być to strata znacząca. Dobowe dawki dostarczające przynajmniej 800 mg wapnia i mniej niż 400 mg kofeiny, nie wywierają wpływu na poziom wapnia ani strukturę kości.
-
Diety roślinne
Istnieje wiele odmian diet roślinnych. Powstały badania sugerujące, iż dieta wegetariańska i wegańska są związane z niższym BMD, jednakże znaczenie kliniczne tych danych wymaga dalszych analiz. W metaanalizie 20 badań, odnoszących się do wpływu diet roślinnych na strukturę kości (37 134 badanych spełniających kryteria włączenia do badań) wywnioskowano, że w porównaniu do osób będących na diecie tradycyjnej, wegetarianie i weganie mieli niższą BMD kości szyjki biodrowej i w odcinku lędźwiowym kręgosłupa, a u wegan odnotowano również wyższe wskaźniki złamań. U wegan można zaobserwować wyższy poziom markerów obrotu kostnego, co w dłużej perspektywie może przekładać się na słabsze kości. Przyczyną jest przede wszystkim mniejsze spożycie witaminy D i wapnia, a także mniejsza podaż białka i niedobór witaminy B12. Decydując się na dietę roślinną należy zadbać o jej prawidłowe zbilansowanie. Ważne jest nie tylko dostarczenie kluczowych składników pokarmowych, powiązanych z metabolizmem kostnym – jak witamina D czy wapń, ale także zwrócenie uwagi na ilość białka, kwasów omega-3, witaminy B12 i cynku. Jednak należy zwrócić uwagę, iż niższe spożycie wapnia obserwowane w grupach osób stosujących diety bezmięsne nie zawsze jest związane z niższymi wartościami BMD i wyższym ryzykiem złamań, w porównywaniu do osób stosujących dietę tradycyjną. W przypadku diet wegańskich, gdzie dzienne spożycie wapnia było niższe niż 525 mg, ryzyko złamań istotnie wzrastało. Według badań, spośród wymienionych składników należy przede wszystkim zwrócić uwagę na witaminę B12, która wpływa na wzrost i masę kostną. Ponadto należy prawidłowo zbilansować dietę roślinną, pod względem zawartości białka, które jest jednym z głównych składników macierzy kostnej. Jego niedobór zwiększa ryzyko niskiej BMD, a w konsekwencji osteoporozy i złamań. U osób stosujących wegetariański model żywienia odnotowano o 52% niższe ryzyko złamania w grupie, która spożywała rośliny strączkowe co najmniej raz dziennie, w porównaniu do osób spożywających te produkty rzadziej niż raz w tygodniu, a także o 66% niższe ryzyko złamania w grupie spożywającej roślinne odpowiedniki mięsa co najmniej raz dziennie, w porównaniu do spożywających te produkty rzadziej niż raz w tygodniu. Dużą zaletą modeli roślinnych jest wysoka zawartość potasu w diecie, dzięki dużemu udziałowi warzyw i owoców, co związane jest z niższą resorpcją kości i korzystnym wpływem na BMD.
Należy wrócić uwagę, iż silnym czynnikiem zwiększającym ryzyko złamań jest podwyższone stężenie homocysteiny, które stwierdzane jest znacznie częściej u osób spożywających mięso. Dieta wegańska, jeżeli jest zbilansowana, czyli zawiera znacznie większe ilości składników odżywczych, takich jak: magnez, potas, witamina C, liczne fitozwiązki o właściwościach antyoksydacyjnych i przeciwzapalnych, to będzie pozytywnie wpływała na zdrowie kości. Magnez, potas, które powszechnie występują w owocach i warzywach, stanowią niezwykle istotne elementy wpływające na zachowanie masy kostnej. Każdy model żywieniowy wymaga prawidłowego zbilansowania, stąd nie można jednoznacznie stwierdzać, iż diety roślinne będą wpływały negatywnie na BMD. Jeżeli decydujemy się na stosowanie diety roślinnej, to warto zadbać o dostarczenie z dietą wapnia i białka oraz suplementację witaminy D i B12. Dobrym źródłem wapnia i białka w diecie wegańskiej są fortyfikowane mleka sojowe.
Niezalecane produkty żywnościowe
Model diety zachodniej, bogaty w produkty takie jak: czerwone mięso i jego przetwory, wysokoprzetworzone produkty zbożowe, słodzone napoje, fast food czy słodycze – zwiększa ryzyko niskiej gęstości mineralnej kości BMD i częstość złamań. Produkty te są źródłem nasyconych kwasów tłuszczowych, sodu, fosforu i cukru dodanego. Spożywanie w nadmiernej ilości wymienionych pokarmów, może negatywnie wpływać na proporcje składników odżywczych, które ważną są dla właściwego metabolizmu kostnego. Nieprawidłowa kompozycja jadłospisu może przyczynić się do zmniejszonego różnicowania osteoblastów i rozwoju kości, a także zaburzyć homeostazę i metabolizm wapnia czy zaburzyć równowagę kwasowo-zasadową. Warto zwrócić uwagę, iż nadmierne ilości sodu w diecie, czyli soli ma niekorzystny wpływ na kości. Negatywny wpływ nadmiernego spożycia sodu na patogenezę osteoporozy jest powiązany ze zwiększoną utratą wapnia wraz z moczem. Średnia utrata wynosi 20–60 mg na każde 2300 mg sodu. Dodatkowo obniżenie stężenia wapnia, przyczynia się do zwiększonej syntezy hormonów przytarczyc, co może prowadzić do niższego BMC i BMD i wyższego ryzyka osteoporozy. W celu przeciwdziałania utracie masy kostnej, oprócz odpowiedniej podaży witamin i minerałów, ważne jest ograniczenie używek w diecie. Alkohol negatywnie wpływa na funkcjonowanie osteoblastów, zmniejszając ich aktywność, w związku z tym powinien być spożywany sporadycznie. Dodatkowo warto zrezygnować z palenia papierosów. Zawarte w dymie tytoniowym związki toksyczne upośledzają wchłanianie jelitowe wapnia.
Aktywność fizyczna
Ważnym i często niedocenianym efektem treningu jest zwiększenie gęstości kości. Bierność ma negatywny wpływ na masę kości i zmniejszenie jej wytrzymałości nawet na drobne urazy. Kości zwiększają swoją gęstość do ok. 25-30 roku życia, a następnie rozpoczyna się proces inwolucji szkieletu i stopniowej resorpcji kości. U kobiet proces ten przybiera na sile w okresie menopauzy. Po czym w okolicach 60. roku życia tempo zjawiska zwalnia i utrzymuje się na jednym poziomie do końca życia. Najbardziej narażone na złamania są osoby w starszym wieku, które osiągnęły niską szczytową masę kości, a proces utraty tkanki kostnej jest u nich szybki. Bardzo dobrym momentem na uzyskanie największego przyrostu masy kostnej pod wpływem ćwiczeń fizycznych jest okres dojrzewania. Podstawowym elementem profilaktyki wdrażanym od wczesnego dzieciństwa powinna być regularna i dostosowana do stanu zdrowia aktywność fizyczna. Brak obciążeń mechanicznych indukowanych ćwiczeniami prowadzi do zaburzeń mineralizacji i w konsekwencji niekorzystnych zmian w tkance kostnej. Aktywność fizyczna oddziałuje na gęstość mineralną kości przede wszystkim poprzez bodźce mechaniczne, w tym siłę grawitacji i skurcze mięśni szkieletowych. W wyniku działania sił mechanicznych i wyzwalanych nimi zjawisk piezoelektrycznych (indukcja ładunków elektrycznych na powierzchni kryształów poddanych działaniu zewnętrznych naprężeń mechanicznych) uruchamiane są mechanizmy adaptacyjne, co w konsekwencji powoduje zwiększenie BMD. Najwyższa gęstość mineralna kości obserwowana jest u sportowców uprawiających dyscypliny, w których dochodzi do osiowego „zgniatania” kości, np. piłka nożna, koszykówka, siatkówka, łyżwiarstwo szybkie, gimnastyka.
Badania wskazują, iż ćwiczenia fizyczne zwiększają także masę kostną w miejscach szczególnie obciążonych, jak np. u tenisistów większą masę kostną ma ręka dominująca. W jednym badan poddano ocenie gęstość kości u nastolatków trenujących różne sporty walki. Wyniki wskazywały, że zwiększenie gęstości kości może wykazywać regionalne różnice zależnie od uprawianego rodzaju sportu walki.
Czynniki zwiększające masę kostną |
Czynniki obniżające masę kostną |
|
|
Podsumowane
Ważną częścią zarówno postępowania profilaktycznego, jak i terapeutycznego w dbaniu o prawidłową gęstość mineralna kości jest prawidłowe żywienie i styl życia. Należy zbilansować w jadłospis, pod względem podaży witamin D, K i C oraz składników mineralnych, takich jak wapń, fosfor, magnez i sód. Ponadto warto zwrócić uwagę na racjonalne spożywanie białka, błonnika, a gdy to koniecznie włączyć suplementy diety. Kolejnymi istotnymi czynnikami są nie palenie tytoniu, ograniczenie spożycia alkoholu i aktywność fizyczna.
Bibliografia:
- Denova-Gutiérrez E., Méndez-Sánchez L., Muñoz-Aguirre P., Tucker K.L., Clark P., Dietary Patterns, Bone Mineral Density, and Risk of Fractures: A Systematic Review and Meta-Analysis, „Nutrients” 10(12), 2018.
- Heaney R.P., Role of dietary sodium in osteoporosis, „J Am Coll Nutr” 25, 2006.
- Lanham-New S.A. Importance of calcium, vitamin D and vitamin K for osteoporosis prevention and treatment. Proceedings of the Nutrition Society 2008.
- Włodarek D., Znaczenie diety w zapobieganiu osteoporozie, „Endokrynologia, Otyłość i Zaburzenia Przemiany Materii” tom 5, nr 4, 2009.
- Malmir H., Parvane Saneei P., Larijani B., Adherence to Mediterranean diet in relation to bone mineral density and risk of fracture: a systematic review and meta‑analysis of observational studies, „Eur J Nutr.” 57, 2018.
- Bojarowicz H. i wsp., Kofeina. Część I. Powszechność stosowania kofeiny oraz jej działanie na organizm, „Probl Hig Epidemiol” 93(1), 2012.
- Heaney R.P. Nutritional Factors in Osteoporosis. Annu Rev Nutr 1993; 13: 287
- Zheng X., Lee S.K., Chun O.K., Soy Isoflavones and Osteoporotic Bone Loss: A Review with an Emphasis on Modulation of Bone Remodeling, „J Med Food.”
- Shams-White M.M., Chung M., Du M. et al., Dietary protein and bone health: a systematic review and meta-analysis from the National Osteoporosis Foundation, „The American Journal of Clinical Nutrition” 105(6), 2017.
- Veronese N., Reginster J.Y., The effects of calorie restriction, intermittent fasting and vegetarian diets on bone health, „Aging Clin Exp Res.” 22, 2019.
- Iguacel I., Miguel-Berges M.L., Gómez-Bruton A., Moreno L.A., Julián C., Veganism, vegetarianism, bone mineral density, and fracture risk: a systematic review and meta-analysis, „Nutr Rev.” 1, 77(1), 2019.
- Rapuri P.B., Gallagher J.C., Haynatzka V. Protein intake: effects on bone mineral density and the rate of bone loss in elderly women. Am. J. Clin. Nutr. 2003.